Un travail collaboratif mené par des scientifiques de l’Institut Pasteur du Cambodge, de l’Institut Pasteur à Paris, de l’Institut Cochin, du Laboratoire de Mathématiques Appliquées de l’Université Paris Descartes, de la Columbia University (New York, USA) et du programme de lutte contre le paludisme au Cambodge a identifié un marqueur moléculaire permettant de détecter les parasites responsables du paludisme résistants à la pipéraquine, molécule utilisée en combinaison avec les dérivés de l’artémisinine et constituant la dernière génération de traitements antipaludiques actuellement recommandés par l’OMS. Cette découverte doit permettre de proposer des stratégies de surveillance solides pour orienter les politiques de santé publique vers la mise en place de traitements antipaludiques efficaces et adaptés à la situation épidémiologique. Ce travail fait l’objet d’une publication le 3 novembre 2016 dans la revue The Lancet Infectious Diseases.
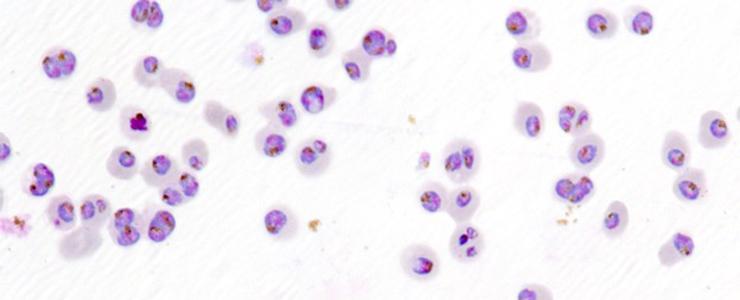
Préparation enrichie de parasites (violet et bleu) dans des globules rouges (rose pâle).
Près de 3,2 milliards d’individus - soit près de la moitié de la population mondiale - sont exposés au risque de contracter le paludisme, maladie pour laquelle il n’existe pas de vaccin. Provoqué par les parasites du genre Plasmodium, le paludisme touche chaque année plus de 200 millions de personnes et est à l’origine de près de 438 000 morts. Depuis une dizaine d’années, l’émergence, dans le bassin du Mékong, de parasites résistants aux dérivés de l’artémisinine, constituant majeur des dernières combinaisons thérapeutiques (ACT) disponibles, est une menace sérieuse pouvant entraver les efforts de lutte contre la maladie. Une des principales craintes est que les parasites résistants à ces médicaments ne se propagent en Afrique subsaharienne, continent le plus touché par le paludisme, comme cela fut le cas par le passé avec les parasites résistants aux traitements à base de chloroquine ou d'antifoliques et d'antifoliniques.
Actuellement, le traitement des accès palustres à Plasmodium falciparum repose sur l’utilisation des ACT associant un dérivé de l’artémisinine à un partenaire à demi-vie longue (amodiaquine, sulfadoxine-pyriméthamine, méfloquine, luméfantrine ou pipéraquine). Depuis 2008, on observe que les parasites en Asie du Sud sont capables de survivre aux dérivés de l’artémisinine. Cette résistance partielle ne modifie pas l’efficacité des ACT tant que les molécules partenaires restent efficaces, et la plupart des patients traités par les ACT guérissent de leur infection. Cependant, dans certaines régions du Cambodge et de la Thaïlande, une multirésistance de Plasmodium falciparum à l’artémisinine et aux médicaments associés est récemment apparue. Il est inquiétant de constater que le paludisme à Plasmodium falciparum devient de plus en plus difficile à traiter dans ces deux pays. La propagation de ces souches multirésistantes à d’autres régions serait une catastrophe et aurait des conséquences désastreuses en termes de santé publique.
Actuellement, on observe au Cambodge une forte proportion d’échecs cliniques (jusqu’à 60% dans certaines régions) chez les patients traités par la combinaison dihydroartemsinine-pipéraquine, due au fait que les parasites sont capables de résister aux deux drogues. Les chercheurs de l’Institut Pasteur ont récemment pu montrer que la résistance à l’artémisinine était liée à la présence d’une mutation dans le gène K13 du parasite, mais aucun marqueur moléculaire n’était auparavant connu pour détecter la résistance à la pipéraquine.
C’est dans ce contexte que les mêmes équipes de l’Institut Pasteur, au Cambodge et à Paris, rassemblées au sein de la nouvelle unité internationale mixte « Malaria Translational Research », en collaboration avec des chercheurs de l’Institut Cochin, du Laboratoire de Mathématiques Appliquées (MAP5) de l’Université Paris Descartes, de la Columbia University (New York, USA) et du programme de lutte contre le paludisme au Cambodge avec le soutien de l’OMS, ont permis d’identifier un marqueur moléculaire étroitement associé à la résistance de Plasmodium falciparum à la pipéraquine. Cette « signature » moléculaire se traduit par l'augmentation du nombre de copies (amplification) de deux gènes, Plasmepsin 2 et 3, codant pour des enzymes participant à la dégradation de l’hémoglobine dans le globule rouge infecté. Il est montré dans l’article publié dans la revue The Lancet Infectious Diseases que lorsque les parasites associent cette signature et une mutation du gène K13 conférant la résistance aux artémisinines, le risque d’échec au traitement de première intention recommandé au Cambodge (DHA-pipéraquine) est augmenté de 20 fois. En parallèle, cette étude démontre également que l’amplification de ces gènes est systématiquement associée à une diminution du nombre de copies du gène mdr1 (multi drug resistance-1), gène dont l'amplification est associée à la résistance à la méfloquine. Les auteurs suspectent donc que l’apparition de la résistance à la pipéraquine s’accompagne d’un retour d’efficacité de la mefloquine.
Cette découverte permet ainsi de proposer des stratégies de surveillance afin d’assurer la mise en place de combinaisons thérapeutiques efficaces et adaptées aux situations épidémiologiques. Disposer d’un marqueur associé à la résistance à la pipéraquine en complément du marqueur K13 permettra de procéder à une cartographie précise des parasites multirésistants, de repérer plus rapidement les foyers d’émergence et d’agir en déployant des traitements efficaces et des mesures de contrôle appropriées.
Ces recherches ont reçu le soutien de l’Institut Pasteur du Cambodge, de l’Institut Pasteur Paris, de l’Agence Nationale de la Recherche, Investissement d'Avenir program, Laboratoire d'Excellence "Integrative Biology of Emerging Infectious Diseases" (grant 460 n°ANR-10-LABX-62-IBEID), du National Institutes of Health, (R01 AI109023 and AI124678) et de l’OMS (projet KARMA 2).
Source
A surrogate marker of piperaquine-resistant Plasmodium falciparum malaria, The Lancet Infectious Diseases, 3 novembre 2016
Benoit Witkowski*1,2, Valentine Duru*1, Nimol Khim1,2, Leila S. Ross3, Benjamin Saintpierre4, Johann Beghain4, Sophy Chy1, Saorin Kim1, Sopheakvatey Ke1, Nimol Kloeung1, Rotha Eam1, Chanra Khean1, Malen Ken1, Kaknika Loch1, Anthony Bouillon2,5, Anais Domergue1, Laurence Ma6, Christiane Bouchier6, Rithea Leang7, Rekol Huy7, Grégory Nue8l, Jean-Christophe Barale2,5, Eric Legrand4, Pascal Ringwald9, David A. Fidock3, Odile Mercereau-Puijalon4, Frédéric Ariey10, Didier Ménard1,2.
1 Malaria Molecular Epidemiology Unit, Institut Pasteur in Cambodia, Phnom Penh, Cambodia
2 Malaria Translational Research Unit, Institut Pasteur, Paris, France - Institut Pasteur in Cambodia, Phnom Penh, Cambodia
3 Department of Microbiology and Immunology and Division of Infectious Diseases, Department of Medicine, Columbia University Medical Center, New York, USA
4 Department of Parasites and Insect Vectors, Institut Pasteur, Paris, France
5 Structural Microbiology Unit, Biology of Malaria Targets Group, Department of Structural Biology and Chemistry and CNRS, UMR3528, Institut Pasteur, Paris, France.
6 Plate-forme Génomique, Département Génomes et Génétique, Institut Pasteur, Paris, France
7 National Center for Parasitology, Entomology and Malaria Control, Phnom Penh, Cambodia
8 Laboratoire de Mathématiques Appliquées (MAP5) UMR CNRS 8145, Université Paris Descartes, Paris, France
9 Global Malaria Programme, World Health Organization, Geneva, Switzerland.
10 Institut Cochin Inserm U1016, Université Paris-Descartes, Sorbonne Paris Cité, and Laboratoire 54 de Parasitologie-Mycologie, Hôpital Cochin, Paris, France