L’attente de progrès médicaux est considérable face aux deux maladies neuro-dégénératives les plus fréquentes : les maladies d’Alzheimer et de Parkinson, qui touchent respectivement près de 900 000 et 200 000 personnes en France. D’autant que ces maladies liées à l’âge toucheront de plus en plus de gens avec le vieillissement de la population. En 2020, 1,3 millions d’individus pourraient souffrir de la maladie d’Alzheimer. Mais que sait-on aujourd’hui de ces pathologies ?
Une lente dégradation
Commençons par la plus répandue : la maladie d’Alzheimer. Rare avant 65 ans, elle touche 15 % des personnes de 80 ans. Ses premières manifestations sont des troubles de la mémoire à court terme. Puis surviennent des troubles des « fonctions d’exécution » (ne plus savoir comment se servir de son téléphone ou effectuer une tâche routinière) et de l’orientation dans le temps et l’espace (perdre son chemin sur un trajet habituel, ne plus savoir se situer dans le temps). Le malade perd progressivement ses facultés mentales et son autonomie, et des troubles du langage, de l’écriture, du mouvement, du comportement, de l’humeur (anxiété, dépression irritabilité) et du sommeil apparaissent. Cette évolution s’étale sur plusieurs années, avec une vitesse de progression variable d’une personne à l’autre.
Que se passe-t-il au juste dans le cerveau des malades ?
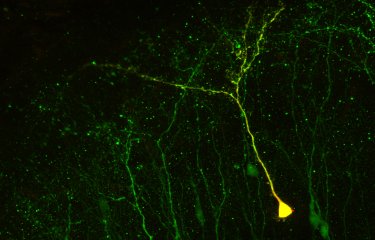
Une lente dégénérescence des neurones débute dans plusieurs régions cérébrales et notamment au niveau d’une structure cérébrale nommée hippocampe, siège de la mémoire à court terme avant de s’étendre progressivement à l’ensemble du cerveau. Deux coupables ont été identifiés : le peptide bêta amyloïde et la protéine tau. Naturellement présent dans le cerveau, le peptide bêta amyloïde, s’accumule jusqu’à former des « plaques amyloïdes » ou « plaques séniles ». Cette accumulation toxique pour les cellules nerveuses s’accompagne aussi de de la modification de la protéine tau, une protéine de structure des neurones. Conséquence : les neurones se désorganisent. S’ensuit une dégénérescence neuro fibrillaire puis la mort des cellules nerveuses. Ce processus neurodégénératif très lent met des années à s’installer avant que les symptômes de la maladie n’apparaissent.

L’âge, principal facteur de risque
Ainsi, le principal facteur de risque de la maladie d’Alzheimer est l’âge. Mais un terrain génétique intervient également. Une combinaison de plusieurs gènes peut-être à l’origine d’une sensibilité individuelle accrue. Certains de ces gènes interviennent dans le métabolisme du fameux peptide amyloïde, d’autres dans l’inflammation, d’autres dans la communication entre les neurones… Il existe aussi des gènes qui, au contraire, protègent de la maladie.
L’environnement semble également jouer un rôle important. La sédentarité, des anesthésies répétées, des facteurs de risque cardiovasculaire (diabète, hypertension,…) non pris en charge favoriseraient la survenue de la maladie. A l’inverse, le fait d’avoir fait des études, d’avoir eu une activité professionnelle stimulante et une vie sociale active semble retarder l’apparition des premiers symptômes et leur sévérité : il s’agit de la « réserve cognitive », qu’on peut développer en stimulant son cerveau (voir entretien ci-après) et qui compenserait la fonction des neurones perdus.
Face à la maladie, que peut-on faire ? Certains médicaments peuvent ralentir l’évolution des troubles tandis que certaines approches – ateliers mémoire, soutien psychologique…- améliorent la qualité de vie des malades. Aucun traitement ne permet cependant de les guérir, d’où l’importance des recherches en cours dans les laboratoires, qui laissent entrevoir de nouvelles stratégies thérapeutiques ou diagnostiques.

Notre cerveau est une chambre d’écho de l’Autre, il se nourrit sans cesse de nos rapports à l’altérité
Qu’a-t-on appris sur le cerveau ces dernières années ?
Depuis les années 2000, la neuroscience a franchi plusieurs caps. L’un d’entre eux - peut-être le plus marquant - est de ne plus nous faire considérer le cerveau comme un organe isolé dans une boîte crânienne. C’était la vision de Descartes, une vision où tout converge vers le cerveau (dite cérébro-centriste), où cet organe est considéré comme une machine… Notre cerveau est au contraire en interface permanente avec l’environnement extérieur mais aussi avec notre milieu intérieur : les hormones, les signaux chimiques envoyés par les bactéries du microbiote intestinal, le sang et les facteurs qu’il contient. Tout cela influence son fonctionnement car le cerveau est un système ouvert. Il s’agit d’une grande révolution conceptuelle car pour élaborer des stratégies thérapeutiques, contre les maladies neurodégénératives et d’autres, on sait désormais qu’on peut trouver des ressources dans le milieu intérieur ou dans l’environnement.
A-t-on déjà des pistes thérapeutiques à partir de ce milieu intérieur ?
Nous étudions activement les relations entre microbiote et cerveau à l’Institut Pasteur, dans un grand programme de l’ANR [Agence nationale de la recherche] réunissant mon équipe et deux autres unités de recherche. Dès notre naissance, nous avons été envahis par des bactéries qui nous ont colonisés et ont établi une symbiose avec nous : nous offrons aux bactéries du tube digestif le « gîte » et le « couvert » et en échange elles fabriquent pour nous des molécules que nous ne savons pas élaborer, des vitamines par exemple. Nous découvrons qu’il y a au sein de ce microbiote des « psychobiotiques », des bactéries sécrétant des substances qui influencent notre réactivité émotionnelle, nos humeurs, notre bien-être. En somme, en empruntant différentes voies pour accéder au cerveau, les bactéries du tube digestif prennent possession de la « tour de contrôle » qui gère nos actions, décisions ou émotions! L’impact est énorme et cette découverte ouvre des perspectives impensables il y a peu pour les maladies psychiatriques et neurodégénératives, comme la mise au point de traitements à base de « bonnes bactéries », les probiotiques, ou traiter les réponses inflammatoires dans le cas de certains troubles neurologiques ou psychiatriques.
Peut-on sans attendre entretenir son cerveau ?
Absolument. Sur la base de nos découvertes sur les capacités d’auto-réparation du cerveau adulte et sur le comportement, nous avons édité 6 lois [lire après cette interview]. Il faut par exemple se protéger de la surcharge d’information, de « l’infobésité », qui conduit à un épuisement psychique néfaste à notre cerveau. Un autre élément tout à fait primordial, que beaucoup ont tendance à ignorer, c’est le souci de l’autre, le « cerveau social ». Chez les personnes ayant des facteurs de risques génétiques pour la maladie d’Alzheimer, l’apparition des symptômes est retardée si elles ont eu une activité mentale intéressante et une vie sociale active. A l’aune de ce que l’on découvre aujourd’hui, notre cerveau possède une grande appétence pour nourrir les contacts avec nos semblables. L’autre stimule mon cerveau. Cultiver le lien social est essentiel.

Six règles d’or pour stimuler son cerveau
- Soigner son alimentation car la production de nouveaux neurones par le cerveau adulte est facilitée ou bloquée selon la composition de notre flore intestinale.
- Fuir la routine et chercher la nouveauté.
- Lutter contre le trop-plein d’informations : préférer l’information utile, qui aide à comprendre, à l’information futile.
- Bannir l’usage chronique d’anxiolytiques ou des somnifères qui entrave la production de nouveaux neurones.
- Bouger et faire de l’exercice physique : nos muscles produisent des substances qui, par voie sanguine, agissent positivement sur le cerveau.
- Cultiver l’altérité et entretenir notre lien social : certaines parties de notre cerveau sont stimulées lorsque nous nous exposons aux autres.
Parkinson, la motricité altérée
Qu’en est-il de la maladie de Parkinson, deuxième maladie neurodégénérative la plus fréquente en France ? Les symptômes, variables d’un patient à l’autre, comprennent une difficulté à initier un mouvement, un ralentissement des gestes, une écriture de plus en plus petite et difficile, une rigidité des membres et des tremblements caractéristiques au repos. À côté de ces troubles de la motricité, la maladie peut s’accompagner de manifestations souvent invalidantes (grande fatigue, perte de l’odorat, anxiété, problèmes de déglutition et d’élocution…).
Là encore, le processus de la maladie commence des années avant l’apparition des symptômes. Ici, c’est une population de neurones particulière qui est détruite : les neurones à dopamine situés dans la substance noire du cerveau. La dopamine est un neurotransmetteur (molécule permettant aux neurones de communiquer entre eux) qui intervient dans la régulation des mouvements, d’où l’altération des fonctions motrices. Pendant un temps, le cerveau compense la baisse de dopamine ce qui permet un fonctionnement cérébral normal : 50 à 70% des neurones à dopamine doivent être détruits pour que les symptômes surviennent.
Cette dégénérescence est associée à une accumulation toxique de protéines. On parle de « corps de Lewy » dans la substance noire et dans d’autres zones du cerveau : ce sont des amas pathogènes formés par une protéine, l’α-synucléine, présente chez les malades sous une conformation anormale qui favorise son agrégation.
Nouvelle cible thérapeutique et espoirs de thérapie cellulaire
Une découverte majeure sur une protéine impliquée dans la maladie de Parkinson a été récemment réalisée à l’Institut Pasteur. Cette protéine, l’α-synucléine, est présente chez les malades sous une forme mal repliée qui s’agrège dans le cerveau, et pourrait ainsi être à l’origine de la mort neuronale. Mais comment s’y propage-t-elle ? L’unité de Trafic membranaire et pathogenèse, dirigée par Chiara Zurzolo, a montré par microscopie à fluorescence que les fibrilles d’α-synucléine pathogènes passent, en culture, de neurones en neurones par le biais de « nanotubes », des structures de communication intercellulaire récemment découvertes. « Ces nanotubes sont donc une nouvelle cible thérapeutique pour lutter contre la progression de la maladie de Parkinson mais aussi d’autres maladies neurodégénératives (Alzheimer, chorée de Hutington, maladies à prions…) dans lesquelles d’autres protéines « mal repliées », à l’étude dans mon laboratoire, sont impliquées, se propageant aussi via ces nanotubes », souligne Chiara Zurzolo. Son équipe, l’Unité Perception et mémoire, dirigée par Pierre-Marie Lledo, et l’Institut Pasteur Héllénique à Athènes, ont également lancé une étude à partir de cellules de peau de personnes saines et de patients touchés par une forme familiale de Parkinson, chez lesquels le gène de l’α-synucléine est muté. Grâce à une méthode aujourd’hui répandue, ces cellules de peau sont transformées en cellules souches puis différenciées en précurseurs de neurones (neuroblastes). Dans des modèles expérimentaux, ces neuroblastes sont injectés dans le cerveau, dans une région de maturation naturelle de nouveaux neurones (le bulbe olfactif), riche en neurones à dopamine, ceux précisément qui sont détruits dans la maladie de Parkinson. « Nous voulons savoir si ces neuroblastes humains peuvent se différencier en neurones dopaminergiques, et nos résultats préliminaires sont encourageants », explique Françoise Lazarini, chercheuse dans l’Unité Perception et mémoire. « Nous allons aussi analyser l’effet des « neurones de malades » contenant le gène muté, et voir s’ils peuvent provoquer la maladie de Parkinson. Nous espérons à la fois ouvrir des pistes pour la thérapie cellulaire et mieux comprendre le mécanisme de la maladie, notamment le rôle de l’α-synucléine.»

Une maladie professionnelle du régime agricole
Comme pour la maladie d’Alzheimer, les causes exactes de la dégénérescence neuronale sont incertaines, et l’âge est là encore le principal facteur de risque. Des facteurs génétiques et environnementaux semblent intervenir. Le rôle de l’exposition aux pesticides est par exemple bien établi : les agriculteurs exposés aux insecticides de type organochlorés ont un risque accru de maladie de Parkinson, qui fait d’ailleurs partie des maladies professionnelles du régime agricole. Le tabac ou encore le café seraient eux des facteurs protecteurs, peut être en raison de leur effet stimulant sur les neurones à dopamine.
Aujourd’hui, les malades sont traités par des précurseurs de la dopamine (L-dopa) ou des molécules qui miment son effet, ou encore des inhibiteurs d’enzymes chargées de sa dégradation. Efficaces sur les symptômes moteurs, ces médicaments n’empêchent pas la progression de la dégénérescence neuronale et des complications surviennent après cinq à dix ans de traitement. La kinésithérapie, qui entretient muscles et articulations et améliore la marche et l’équilibre, est proposée en parallèle.

© William Beaucardet
Diagnostiquer les phases précoces de la maladie d'Alzheimer
Il n’existe aujourd’hui aucun moyen de diagnostiquer la maladie d’Alzheimer au stade précoce. Or 20 ans s’écoulent en moyenne entre le début de la maladie et la démence. Au sein de la Plate-Forme d'Ingénierie des anticorps de l’Institut Pasteur, dirigée par Pierre Lafaye, une technique pour détecter les toutes premières lésions de la maladie a été mise au point… grâce à des anticorps de lama ! « Nous utilisons une petite partie des anticorps de lama, appelée « nanocorps », qui a l’avantage de pouvoir franchir la barrière hématoencéphalique, qui entoure et protège le cerveau », explique Pierre Lafaye. « Des nanocorps spécifiques des deux protéines au cœur de la maladie, la protéine tau et le peptide béta-amyloïde, sont couplés à un agent de contraste, ce qui permet de les révéler à l’IRM quand ils sont fixés aux protéines cibles. » Ces deux « nanosondes » se sont révélées efficaces dans des modèles expérimentaux pour détecter des lésions très précoces. Leur développement offre l’espoir de pouvoir prendre en charge les malades plus tôt, et donc plus efficacement.

Des pistes thérapeutiques très diverses
Pour les patients capables de supporter l’intervention et présentant un handicap important associé à une résistance vis-à-vis des traitements pharmacologiques, la stimulation cérébrale profonde a montré un effet bénéfique : elle consiste à implanter des électrodes dans une région précise du cerveau pour émettre des impulsions électriques à haute fréquence de manière continue grâce à un boitier implanté sous la peau.
Des essais de thérapie cellulaire, consistant à transplanter des neurones fonctionnels pour remplacer les neurones morts ou dégénérés, ont eu lieu chez des malades parkinsoniens, avec des bénéfices mitigés. Ce type de thérapie « réparatrice », actuellement très étudiée, notamment avec les cellules souches, reste néanmoins un espoir pour l’ensemble des maladies neurodégénératives. Réparation du cerveau, molécules de jouvence (voir plus bas), nouvelles cibles thérapeutiques (voir plus bas) : la recherche est particulièrement active face à ces maladies tant redoutées, et toutes les pistes sont explorées pour parvenir demain à la mise au point de traitements efficaces.
L'espoir d’une molécule de jouvence
Il existe dans le sang des « facteurs de jouvence » : il a été montré expérimentalement que traiter des organismes âgés avec du sang provenant d’organismes jeunes a des effets rajeunissants. Lida Katsimpardi, à l’Université de Harvard (Etats-Unis), a étudié l’effet du « jeune sang » sur le cerveau âgé. « Dans des modèles expérimentaux, son administration a pour effet d’augmenter la production de nouveaux neurones et de remodeler, dans le cortex et d’autres zones, la vascularisation. Cette amélioration de la vascularisation augmente le flux sanguin, ce qui pourrait stimuler l’activité des neurones », explique la chercheuse, qui a aussi montré en 2014 qu’un facteur sanguin nommé GDF11 était capable à lui seul des mêmes effets. Aujourd’hui dans l’Unité Perception et mémoire de l’Institut Pasteur, Lida Katsimpardi recherche activement d’autres molécules rajeunissantes. « Je pense qu’il y a un « cocktail de jouvence » à découvrir. Ces recherches ouvrent des perspectives thérapeutiques considérables et nous allons prochainement tester l’effet de GDF11 dans un modèle de la maladie d’Alzheimer ».

Le récepteur à la nicotine, cible pour la maladie d’Alzheimer

Toujours très étudié à l’Institut Pasteur, le « récepteur nicotinique à l’acétylcholine » y a été identifié en 1970 par le Pr Jean-Pierre Changeux. S’il fixe la nicotine, il est naturellement le récepteur de l’acétylcholine, un neurotransmetteur impliqué dans le contrôle des mouvements, la mémoire, l’apprentissage… L’acétylcholine fait défaut dans la maladie d’Alzheimer, les neurones qui la produisent étant les premiers touchés par la dégénérescence. Les seuls traitements administrés aujourd’hui sont d’ailleurs des molécules qui empêchent sa dégradation. « Nous avons l’espoir d’agir plus précocement à l’avenir, voire de manière curative », avance Uwe Maskos, chef de l’unité de Neurobiologie intégrative des systèmes cholinergiques. « Nous avons réussi à modéliser les événements qui mènent à la phase précoce de la maladie, notamment comment le peptide béta-amyloïde change l’activité du cerveau en se liant au récepteur.» Des composants « nicotine-like » capables de bloquer très spécifiquement cette liaison dangereuse, et pouvant être administrés en toute sécurité, sont actuellement recherchés.

« Plasticité » cérébrale et réparation du cerveau

Notre cerveau est extraordinairement dynamique. Cet organe de 1,5 kg, qui consomme 20% de l’énergie du corps, se modifie, se renouvelle, et même se répare. On sait depuis les années 2000 que, chez l’adulte, deux zones du cerveau (l’hippocampe et la zone sous-ventriculaire du bulbe olfactif) sont sources de nouvelles cellules nerveuses. Comment les nouveaux neurones se développent-ils ? Comment intègrent-ils des réseaux préexistants ? Depuis 2010, une technique originale permet de stimuler sélectivement des nouveaux neurones rendus sensibles aux photons, et ainsi activables par des flashs lumineux. « Grâce à l’optogénétique, nous pouvons comprendre le rôle d’un neurone particulier, avec quel autre neurone il communique, à quoi il sert…, explique Gabriel Lepousez, de l’Unité Perception et mémoire de l’Institut Pasteur. Nous avons ainsi montré que pour qu’un nouveau neurone s’intègre correctement dans un circuit, il lui faut établir de nombreuses connexions avec d’autres neurones, sinon ils’autodétruit. Son intégration est aussi influencée localement par l’inflammation ou le système immunitaire, et par des paramètres extérieurs au cerveau comme notre microbiote. » Qu’en est-il des espoirs de thérapie cellulaire visant à réparer des zones du cerveau lésées (par des maladies neurodégénératives ou un accident vasculaire cérébral (AVC) avec un apport de nouveaux neurones? «L’étude de la plasticité cérébrale est la clé de ces futures thérapies, souligne le chercheur. Mais il ne faut pas griller les étapes. En étudiant ce cerveau qui fonctionne à l’échelle de la milliseconde, nous découvrons que nous avions sous-estimé sa complexité. En revanche, nous n’avons jamais eu d’outils aussi puissants qu’aujourd’hui, et des physiciens et des mathématiciens nous aident à modéliser nos données pour mieux les analyser. Mais réparer des circuits endommagés du cerveau relève d’une médecine de très haute précision, et toutes les précautions doivent être prises pour soigner un organe si complexe, siège de notre conscience et de notre personnalité. »